Adaya González
El herpes zóster podría estar dejando cada vez un mayor número de casos, pero eso no significa que se haya hecho más virulento: el envejecimiento de la población, el número creciente de inmunodeprimidos e incluso la covid-19 explicarían el avance de una patología que, en todo caso, se puede prevenir vacunándose.
Profesionales de atención primaria, medicina interna y dermatología consultados por Efe lanzan un mensaje de tranquilidad respecto a esta enfermedad de la que, al no ser de declaración obligatoria, no existen estadísticas oficiales, pero sí acumula señales de que podría estar haciéndose más frecuente.
La conocida como "culebrilla" es la reactivación de la varicela, que pillan de niños el 90 % de la población; tras esa infección primaria, el virus queda acantonado o dormido en las neuronas de los ganglios sensitivos de las raíces dorsales de la médula espinal o en los ganglios de los pares craneales, hasta que se despierta.
Eso ocurre a entre el 10 % y el 20 % de los infectados, al 30 % de los mayores de 50 años y a la mitad de las personas de más de 85. La incidencia es de 351,6 casos/100.000 habitantes, es mayor en mujeres y alcanza su pico en el grupo etario de 80 a 84 años, según datos del Instituto de Salud Carlos III.
Recientemente, este organismo plasmó en su último informe epidemiológico, correspondiente al periodo 1998-2018, un aumento progresivo de las hospitalizaciones, el 80,2 % de ellas de personas de más de 50 años.
A estos factores ha podido contribuir la covid-19, no porque haya modificado el comportamiento del herpes zóster, sino por la alteración temporal de la inmunidad que produce la infección por SarS-CoV-2, que facilita la reactivación del virus de la varicela.
Un incremento que no están acusando de momento "de manera consciente" los hospitales, donde sigue el "goteo habitual" de ingresados graves, en su mayoría pacientes trasplantados o inmunodeprimidos, señala Antonio Ramos, coordinador del Grupo de Trabajo de Enfermedades Infecciosas de la Sociedad Española de Medicina Interna (Semi) y jefe de Interna del Puerta de Hierro de Madrid.
Aunque es difícil saber oficialmente si hay más casos, en un país con una población más envejecida, con más enfermedades crónicas y más inmunodeprimida como consecuencia de la edad y los tratamientos, parece lógico que el herpes zóster esté avanzando.
De ser así, desde luego "no tiene que ver nada con una mayor virulencia de la infección: ni es más letal ni es más violenta", sino porque ha aumentado "el grupo de población susceptible a ser reactivada", recalca José María Molero, portavoz de infecciosas de la Sociedad Española de Medicina Familiar y Comunitaria (SemFYC).
Hace unos días, Cofares apuntaba un crecimiento este año de la demanda de antivirales con receta contra el herpes zóster de un 15 % con respecto al mismo periodo del año anterior, con un pico mayor en marzo.
Se refería al aciclovir, valaciclovir, famciclovir y brivudina, que también se usan para el herpes simple, aunque desde Cofares señalan a Efe que, aunque no son exclusivos para el zóster, en su análisis se ha tenido en cuenta el uso principal registrado en la petición del medicamento en el sistema por parte de la farmacia.
No todos los pacientes requieren tratamiento, sino que se prescribe para aquellos que son más mayores o inmunodeprimidos o en los que "tengan lesiones muy aparatosas", puntualiza Irene Fuertes de la Vega, coordinadora del Grupo de Investigación de ITS y VIH de la Asociación Española de Dermatología (AEDV).
Además, al contrario que la varicela, que sí que tiene un pico a finales de invierno o principios de primavera, o el herpes simple, que aparece más después de las primeras exposiciones solares -normalmente en abril o mayo- el zóster no es estacional, por lo que, insiste esta experta, no debería tomarse este dato como un indicador directo de un aumento de incidencia.
También ha podido influir que antes se dispensaran sin receta e incluso que, tras la pandemia, "ahora la gente va más al médico", añade el internista, que quiere dejar claro que mayoritariamente se trata de una infección leve y sin repercusiones.
A estos factores ha podido contribuir la covid-19, no porque haya modificado el comportamiento del herpes zóster, sino por la alteración temporal de la inmunidad que produce la infección por SarS-CoV-2, que facilita la reactivación del virus de la varicela.
Es algo que aún está analizándose: una reciente estimación publicada en "Journal of Medical Virology" realizada a partir de varios estudios arrojan un incremento de entre un 10 % y un 20 % de casos tras la pandemia de covid, pero los autores reconocían que la relación aún no está clara.
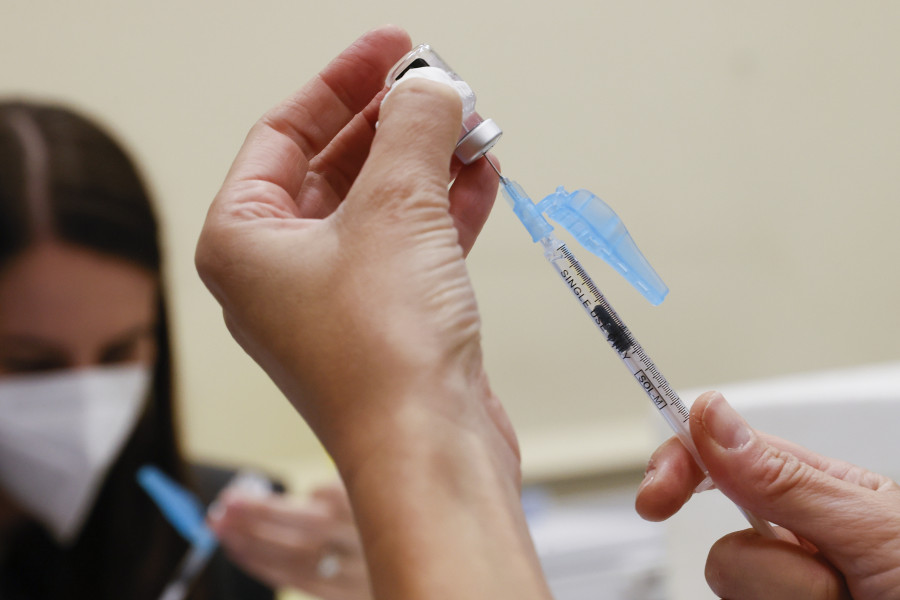
Ante este escenario, los expertos ponen el acento en la importancia de la prevención, y hay una herramienta para hacerlo: la vacuna que, al ser de recombinación genética y no de virus atenuados, se puede administrar con toda seguridad a pacientes inmunodeprimidos y mayores de 65 años.
Con la ventaja de que disminuye la posibilidad de desarrollar la principal complicación del HZ, la neuralgia posherpética, un dolor crónico que aparece a partir del mes de la infección y que puede convertirse en bastante invalidante.
La vacuna ha dado muy buenos resultados de eficacia de entre el 90 % y el 95 %, pero recuerdan: no excluye que pueda volver a aparecer un cuadro de herpes zóster, sobre todo en mayores de 90 años o personas con inmunosupresión intensa.


